Blodgass for dummies
For å kunne forstå hva du ser på blodgassen er det viktig med oppfriskning av basis kunnskapene. Lege Jeanette Antonsen gir en oppfriskning og gjennomgang.
Skrevet av Jeanette Antonsen, Lege M.D.
Blodgass er et fantastisk verktøy hvis du vet hva du ser på. Blodgass tas av alle kritisk syke pasienter i mottak eller noen ganger prehospitalt, og gir oss rask og viktig informasjon angående pasientens status.
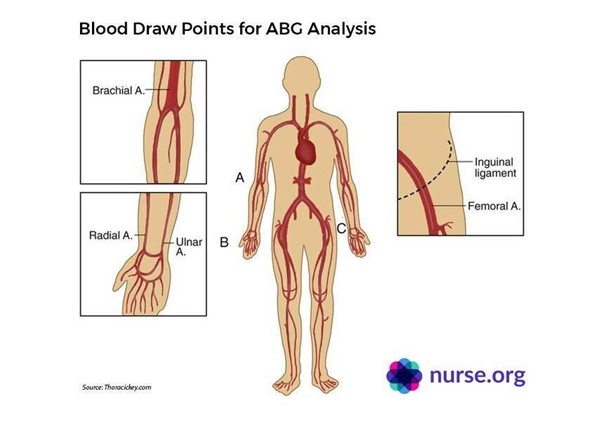
En blodgass kan tas venøst eller arterielt. Om vi ikke er interessert i oksygenering kan en ta venøs blodgass, som på magesmertepasienter eller for rask hemoglobin status. Oftest tas blodgassen i radialis arterien, man kan også tas i femoralis og brakialis arterien.
Hva er blodgass?
For å kunne forstå hva du ser på blodgassen er det viktig med oppfriskning av basiskunnskapene. Normal pH er 7,4, men kroppen aksepterer en pH-endring mellom 7,35-7,45. Hvis pH er under 7,35 kalles det en acidemi, mens prosessen som fører til lav pH kallen en acidose. Det motsatte er pH over 7,45, en alkalemi, prosessen kalles en alkalose. Dette er litt flisespikkeri, for i praksis sier vi alkalose og acidose, men det er viktig å ha begrepene på plass. Ved tilsetninger av små mengder syre eller base, vi kroppen buffre blodet gjennom Henderson-Hasselbalchs ligningen ved forsyvning av ligningen mot høyre eller venstre. En syre er et stoff som evner gi fra seg hydrogen-ioner, mens en base evner å ta i mot.
Kroppens viktigste syre er karbonsyre, mens HCO3 er den viktigste basen. Karbonsyre er vanskelig å måle i blodet, da den raskt blir omgjort til CO2 i Henderson-Hasselbalch ligningen, så det er CO2 vi forholder oss til. CO2 er en respiratorisk komponent, da respirasjonen blir påvirket av endringene i CO2 eller at CO2 endres av endringer i respirasjon. HCO3, hydrogen-ioner og andre syrer, er metabolske komponenter, så ved endringer her er det en metabolsk tilstand. I kroppen er det et lager med HCO3, som kan brukes dersom det skulle bli nødvendig, som ved tilsetninger av syrer. Ser du på høyre side av Henderson-Hasselbalch ligningen nedenfor, ser du at når det tilsettes små mengder syre (hydrogen-ioner) i kroppen vil dette binde bikarbonat og danne karbonsyre, som igjen danner vann og karbondioksid.
CO2 + H2O ? H2CO3 ? HCO3– + H+
Ved økt mengde tilsetninger av syre vil lagrene av bikarbonat etter hver falle, kroppen blir da mer sur og kroppen er avhengig av at karbondioksid blir ventilert ut av kroppen. Ved økte mengder med karbondioksid, eller redusert oksygen i blodet, stimuleres de perifere kjemoreseptorene som sitter i aortabuen og carotid arteriene. Disse varsler respirasjonssenteret i medulla oblongata om å begynne og øke ventileringen, slik at kroppen kan kvitte seg med syren. Det finnes også kjemoreseptorer sentralt som ligger i medulla oblongata, som også stimuleres av økt karbondioksid, men da i spinalvæsken.
Det er flere ting som kan stimulere eller hemme respirasjonen, både lunge- eller nevrologiske sykdommer samt endret skjelettstruktur. En stimulering av respirasjon vil føre til hyperventilasjon, som gjør at for mye karbondioksid ventileres ut og da karbondioksid er en syre, vil pH øke. Ved hypoventilasjon vil ikke nok karbondioksid ventileres ut, og det hoper seg opp i kroppen som igjen fører til at pH senkes. Ved en akutt respiratorisk tilstand vil ikke kroppen evne å kompensere med endring i bikarbonat gjennom nyrene, da dette tar alt fra noen timer til flere dager. Men ved kroniske tilstander vil en se endring i base eksess og bikarbonat. Kroppen vil alltid tilstrebe å ha normal pH, og vil ved endring sette i gang prosesser i respirasjonssystemet eller nyrer for å kompensere denne endringen. Metabolske tilstander vil kompenseres av respirasjonssystemet, dette vil i motsetning til nyrene, bare ta 1-3 minutter.
For at kroppen skal kunne ha en balansert syre-base status er det viktig at ting fungerer i kroppen. Kroppen er avhengig av at sirkulasjonen flyter som den skal, og at det ikke er noe som hindrer blodet i å utføre gassutveksling i lungene og andre organer. Cellene er helt avhengig av gassutveksling for å kunne utføre cellulær respirasjon og utnytte energien den lager. Oksygenet diffunderer fra alveolene til kapillærene da det er lavere mengde av O2 i blodet enn alveolene. Når oksygenet fraktes til cellene er det lavere mengde i cellen og O2 diffunderer inn i celle.
Det motsatte er med CO2, dette er det mer av i lungekapillærene enn i alveolene, og CO2 diffunderer til alveolene for å ventileres ut. Det at muskler, skjelett og sentralnervesystemet fungerer, er viktig for ventilasjonen og syre-base statusen. Nyrene står for reguleringen av utskillelse av hydrogen-ioner eller absorbsjonen av bikarbonat, samt elektrolytter. Mange stoffer som dannes i kroppen skilles ut via nyrene så de har en sentral rolle i reguleringen av syre-base.
Husk dette når du tar blodgass
Før du skal ta en blodgass, tenk over hvorfor du tar den og hva du er ute etter, samt hva du forventer å se på blodgassen ut i fra klinikken. Du må alltid sammenligne blodgassen med pasienten i det øyeblikket blodgassen er tatt. Pasientens tilstand er ferskvare og blodgassen sier lite hvis du ikke bruker klinikken. Når du nå har fått blodgassen på den kritiske syke pasienten, bør du starte med å se på pO2, hvorfor? Jo, fordi hypoksi dreper først.
pO2 sier noe om gassutviklingen og om pasienten har et A eller B problem, altså om pasienten får nok luft/oksygen. Husk å få med om pasienten ligger med oksygen eller på CPAP/BiPAP. En normal pO2 kan fortsatt være skummelt hvis pasienten ligger med 10L oksygen på maske, men er ikke kritisk akkurat når pasienten får nok oksygen. Videre ser du på syre-base-forstyrrelsen, pH, CO2 og base eksess (BE). Dersom pH er endret, sammenligner du pH med pCO2 og BE for å se om det er et respiratorisk eller metabolsk hovedproblem. Ved en høy pCO2, altså økt mengde syre i kroppen, vil du forvente at pH går ned. Hvis dette er tilfellet, så har pasienten et respiratorisk problem, ikke at pasienten kompenserer for et metabolsk problem. Derimot ser du en høy pCO2, og høy pH skal du tenke at dette er en kompensasjon for et metabolsk problem.
Så går du videre for å se på BE/HCO3. I et metabolsk problem med lav pH forventer en å se lave baser, lav BE og HCO3. Om ikke dette stemmer, kompenserer pasienten for et respiratorisk problem, i form av en kronisk tilstand eller i hvert fall en tilstand som har stått en stund. Hvis det er noe som skurrer, som at pCO2 er betydelige lavere enn hva du vil forvente med den BE verdien du har, så må du tenke på blandingstilstander.
Kroppen er kun i stand til å fullkompensere, ikke overkompensere, og derfor skal en tenke seg at det er flere tilstander på en gang. En kan se en blodgass som viser en metabolsk og en respiratorisk tilstand, ikke bare kompensasjonsreaksjonen, eller to metabolske tilstander. Dette er for spesielt interesserte og jeg har valgt å ikke skriver om dette i dag. Når du er ferdig å se på oksygen og syre-base, så må du ikke glemme resten av blodgassen som kan gi deg verdifull informasjon. Elektrolytter, hemoglobin, laktat og noen blodgasser har også kreatinin.
Gjennomføring av blodgass
- Navn og i.d., dato og klokkeslett
- Vurdering av klinisk tilstand
- pO2 – med eller uten O2?
- Syre-basestatus:
- pH
- pCO2
- BE
- HCO3, laktat og anion gap
- Elektrolytter, glukose og andre verdier
Hvorfor bruker jeg base excess fremfor bikarbonat når jeg ser på blodgass?
Base excess er den samlede verdien av baser i kroppen og er ikke avhengig av pCO2. Bikarbonat kan endres med pCO2 verdien, og kan derfor endres ved respiratorisk problem uten at det er en kompensasjon. En sier at bikarbonat er ikke pCO2-uavgengig.
Begrepsavklaringer
Respiratorisk acidose
Tilstander som fører til hypoventilering, gir en respiratorisk acidose. Dette kan være tilstander i lungene som gjør at gassutvekslingen blir dårlig, som ved KOLS og lungeemboli eller nevrologiske tilstander, hvor det er påvirkning av respiratoriske muskler, som ved Guillian-Barré og myasthenia gravis. Redusert respiratorisk driv som ved sedativer, søvn apné eller hjernebark sykdom, fører også til hypoventilasjon. Man kan også seRespiratorisk acidose ved tilstander som gir økt dannelse av karbondioksid, som ved tyrotoksikose.
Respiratorisk alkalose
Tilstander som fører til hyperventilasjon som hypoksi, lungeødem og pneumoni, kalles Respiratorisk alkalose. Respirasjonen kan også stimuleres ved smerte, angst og feber. Ved ventilasjon-perfusjonstilstander som right-to-left shunt, hvor blodet shuntes vekk fra alveolene, som da fører til en hypoksi og respiratorisk alkalose.
Metabolsk acidose
Ved tap av baser eller tilsetning/dannelsen av syre vil pH reduseres, og vi ser en metabolsk acidose. Det er mange grunner til metabolsk acidose, og vi kan dele de inn i 2 grupper: Normal Anion Gap Metabolsk Acidose (NAGMA) eller Høy Anion Gap Metabolsk Acidose (HAGMA). Felles for NAGMA og HAGMA er redusert bikarbonat. Anion gap regnes ut med en formel som sier noe om hvor mye ikke-målbare syrer som er tilstedt. Ved høyt anion gap er det økt mengde av de ikke-målbare anioner som er i blodet.
Mnemoinics for HAGMA er MUDPILES, altså årsaker til økt anion gap.
M – Metanol
U – Uremi
D – Diabetes ketoacidose
P – Paracetamol
I – Infeksjon
L – Laktat
E – Etylenglykol
S – Salicylater
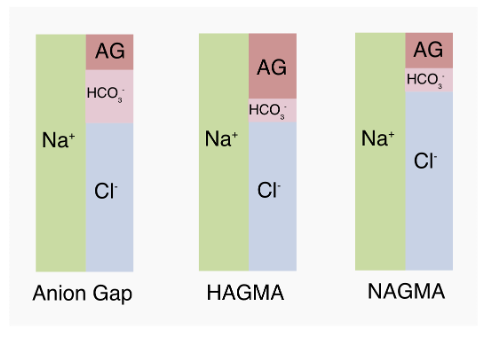
Ved normal anion gap metabolsk acidose ses økt klor som kompenseres for tap av base. Kroppen evner ikke å bli «elektrisk» og når det da blir mindre bikarbonat som er et anion, vil kroppen øke klor som også er anion. Da ses en hyperkloremisk metabolsk acidose. Anion gap kan regnes ut eller bestilles på blodprøver. Dette vil kunne gi oss en pekepinn på hva som feiler pasienten, spesielt når klinikken ikke peker i en spesifikk retning.
Anion gap = Na+ – (Cl– + HCO3–)
Metabolsk alkalose
Ved metabolsk alkalose ses tap av syre eller økt tilførsel av base. Ved massiv eller langvarig oppkast, ses tap av HCl (altså en syre) og pH vil da reduseres. Medikamentene hydroklorthiazid eller sløyfediuretika gir økt tap av syre via utskillelse i nyrene. For eksempel overventilering av pasienter med KOLS på NIV eller respirator; det å ventilere pasienten mer enn hva som er normalt for han/henne, vil føre til en posthyperkapnisk metabolsk alkalose.
Case: Hvorfor skal du alltid se pasient og blodgass sammen?
Mann 54 år, kjent terminal KOLS GOLD klasse 4. Kommer inn med redusert AT. Normale vitalia. Øvre luftveissymptomer, ingen hoste og dyspnø. Biokemisk vises CRP på 37 og leu 16. Legges på post for observasjon uten oppstart med antibiotika grunnet mistenkt øvre luftveis virusinfeksjon. Pasienten legges etter 8 timer ned på intensiven grunnet hypotensjon og febrilia, og ytterligere redusert allmenntilstand. Pasienten utvikler septisk sjokk med multiorgansvikt (lunge, lever, nyre og hjerte) og disseminert intravaskulær koagulasjon. Var det noe på blodgassen som kunne forutsett dette?
Forventet blodgass på en KOLS pasient er en kompensert respiratorisk acidose. Vi ser habituell høy pCO2, hos pasienter med respirasonssvikt type 2, og økte bikarbonat og BE. Ved KOLS forverring vil en se økt pCO2 høyere enn habituelt samt lavere pO2 som vil gi en respiratorisk acidose. Da vil vi forvente å se en pasient som er dyspnøisk ofte bruk av hjelpemuskaltur, ofte økt hoste med gult ekspektorat i anamnesen ved infeksiøs årsak.
Vedrørende denne pasienten, viste blodgassen en grense økt pH, lav pCO2 og lav BE samt en hypoksi. Først kan dette se ut som en kompensert respiratorisk alkalose, noe som er merkelig hos en KOLS pasient. Det ses og en laktat på 4,1 på pasientens blodgass. De neste blodgassene samme dag viser fallende baser, økende laktat, samt konstant pCO2 og pO2. pH forblir stort sett normal under overvåkningen. Pasienten utvikler det som mistenkes å være en metabolsk acidose, men normal pH. Metabolsk acidose grunnet sepsis og økt laktat.
Husk at blodgass kan være et veldig nyttig verktøy om du lærer deg grunnleggende ting, men også stiller deg spørsmålene, passer dette med pasientens klinikk? Og er dette det jeg forventet?
/Lege Jeanette Antonsen, M.D.
Relevante produkter
Andre aktuelle artikler fra fagbloggen: